|
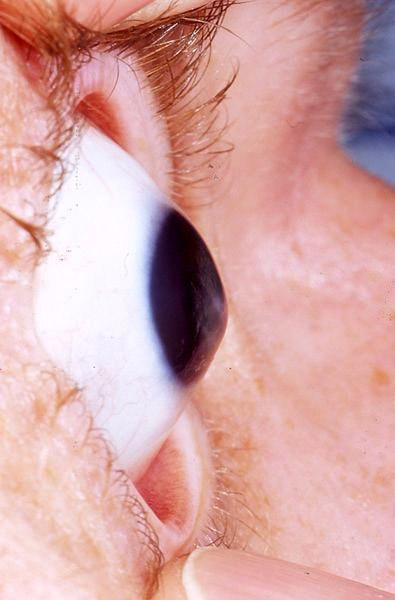
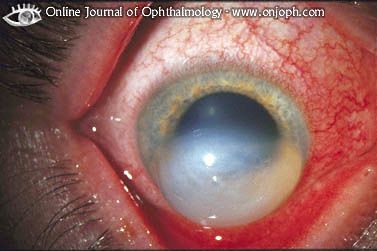
Кератоконус |
|
РАСПРОСТРАНЕННОСТЬ КЕРАТОКОНУСА Это довольно редкое заболевание, возникающее обычно в подростковом возрасте. Чаще встречается в южных широтах, горных местностях. В общей популяции частота кератоконуса составляет ~ 1 : 2000.
ВОЗМОЖНЫЕ ПРИЧИНЫ ВОЗНИКНОВЕНИЯ КЕРАТОКОНУСА В специальной литературе приводят эндокринную, наследственную, иммунологическую, экологическую и другие теории возникновения кератоконуса.
РАЗВИТИЕ ПАТОЛОГИЧЕСКОГО ПРОЦЕССА Первые изменения начинаются с постоянного раздражения покровного слоя роговицы (эпителия), возникающего, например, за счёт ношения контактных линз или постоянного расчёсывания век из-за зуда при аллергических блефароконъюнктивитах. Появляется дистрофия клеток эпителия, а затем и разрывы подлежащей боуменовой мембраны.
По мере прогрессирования заболевания, дистрофические изменения последовательно захватывают всё более глубокие слои роговицы - в строме нарастают деструктивные процессы.
ОТНОСИТЕЛЬНЫЕ ПРИЗНАКИ РАННЕГО КЕРАТОКОНУСА 1. Формирование близорукости в сравнительно позднем периоде (например, уже после окончания школы). Если же её появление сопровождается появлением и усилением астигматизма, то при отсутствии других причин (например, изменений в хрусталике) эти обстоятельства заставляют подумать о возможном наличии кератоконуса.
АБСОЛЮТНЫЕ ПРИЗНАКИ РАННЕГО КЕРАТОКОНУСА Основным признаком раннего кератоконуса является изменение нормальной топографии передней поверхности роговицы.
Под топографией следует понимать закономерности изменений кривизны и, соответственно, величины оптического преломления на различных участках роговицы. Детальный анализ топографии роговицы возможен с помощью приборов для этого предназначенных. Такого, например, как OPD - Scan (оснащён компьютерной программой для качественной и количественной оценки получаемых данных).
ЛЕЧЕНИЕ КЕРАТОКОНУСА Медицинская помощь больным с кератоконусом состоит в назначении (последовательно) средств коррекции зрения, консервативного и хирургического лечения:
Сравнительно новым методом лечения является кросслинкинг - перекрестное связывание роговичного коллагена при помощи фотоактивированного распада внедрённого в ткань роговицы раствора рибофлавина.
ЦЕЛИ МЕТОДА
МЕХАНИЗМ ДЕЙСТВИЯ КРОССЛИНКИНГА Воздействие низкоинтенсивного ультрафиолетового света на ткань стромы роговицы в присутствии фоточувствительной субстанции – рибофлавина (витамина В2) повышает продукцию короткоживущих свободных радикалов кислорода, которые, освобождаясь, вызывают образование связей - мостиков между разрозненными до того коллагеновыми фибриллами стромы, объединяя их в единую прочную сеть.
ПОКАЗАНИЯ ДЛЯ КРОССЛИНКИНГА
ПРОТИВОПОКАЗАНИЯ ДЛЯ КРОССЛИНКИНГА
Перед принятием решения о кросслинкинге в офтальмологической клинике СПб МАПО проводится комплексное офтальмологическое обследование, аналогичное обследованию перед рефракционной операцией.
ПРОВЕДЕНИЕ ОПЕРАЦИИ Процедура проводится в операционной и состоит из нескольких этапов:
После этого срока острота зрения стабилизируется. Примерно к 6 месяцам после операции в ранней стадии заболевания возможно повышение остроты зрения в сравнении с исходной.
ПОЛЕЗНЫЕ ССЫЛКИ |
Сайт является собственностью
Северо-Западного государственного медицинского университета имени И. И. Мечникова
Все права защищены © 2015, e-mail : ophthalmology@szgmu.ru